Es un blog de Jorge Figueroa Apestegui Medico Internista Residente de Gastroenterologia 2012-2015 HNGAI Magister en Salud Publica y Docencia Universitaria Universidad Nacional Mayor de San Marcos 1990-2004 CMP:34170 RNE:031011
jueves, 21 de enero de 2016
absceso retroperitoneal secundario a espondilodiscitis tuberculosa simulando una hernia inguinal incarcerada
Absceso retroperitoneal secundario a espondilodiscitis tuberculosa simulando una hernia inguinal incarcerada
3 semanas atrás Casos Clínicos, Vol. 45 N°4 - 2015Comentarios desactivadosen Absceso retroperitoneal secundario a espondilodiscitis tuberculosa simulando una hernia inguinal incarcerada75 Lecturas
Hurtado Caballero E,1 Mercader Cidoncha E,1 Ruiz de la Hermosa A,2 Amunategui Prats I,1Maldonado Valdivieso P,1 Muñoz-Calero Peregrín A1
1 Servicio de Cirugía General I del HGU Gregorio Marañón. Madrid, España.
2 Hospital Universitario Infanta Leonor. Madrid, España.
2 Hospital Universitario Infanta Leonor. Madrid, España.
Acta Gastroenterol Latinoam 2015;45:316-319
Recibido: 22/02/2015 / Aprobado: 25/06/2015 / Publicado en www.actagastro.org el 30/12/2015
Recibido: 22/02/2015 / Aprobado: 25/06/2015 / Publicado en www.actagastro.org el 30/12/2015
Resumen
La tuberculosis es la causa más común de infección espinal en el mundo (9-46%). La espondilodiscitis tuberculosa cursa con afectación raquídea multifocal torácica y/o lumbar y forma grandes abscesos paraespinales y del psoas. Se asocia con mayor frecuencia en menores de 40 años, infección previa por tuberculosis y procedencia de países endémicos. La clínica es inespecífica y subaguda. Describimos el caso de una paciente de 29 años con antecedentes de tuberculosis pericárdica en la infancia que presenta en la actualidad un absceso retroperitoneal bilateral secundario a espondilodiscitis tuberculosa. El debut clínico se presenta como dolor inguinal y masa irreductible a ese nivel, simulando una hernia inguinal incarcerada, motivo por el que se indica cirugía. Los hallazgos operatorios, discrepantes con el diagnóstico inicial, obligan a un cambio de estrategia diagnóstica y terapéutica. El objetivo es enfatizar la dificultad diagnóstica de esta patología, dada la baja prevalencia en nuestro medio asociado a un cuadro clínico poco definido que suele llevar a un diagnóstico en fases evolucionadas y un retraso del tratamiento.
Palabras claves. Espondilodiscitis tuberculosa, absceso retroperitoneal, hernia inguinal incarcerada.
Retroperitoneal abscess due to tuberculous spondylodiscitis simulating incarcerated inguinal hernia
Summary
Tuberculosis is the commonest cause of spinal infection worldwide (9-46%). Tuberculosis spondylodiscitis causes multifocal thoracic and lumbar spinal disease, and big paraspinal and psoas abscesses. It is more frequent in people under 40 who had previous tuberculosis infection and from countries where the illness is endemic. Clinic is non-specific and sub-acute. We report the clinical case of a 29-year-old patient who suffered from pericardic tuberculosis in her childhood and who presents a bilateral retroperitoneal abscess due to tuberculosis spondylodiscitis. Her clinical debut began with left inguinal pain and an irreducible mass at this level that simulated an incarcerated inguinal hernia, which is why surgery was indicated. Due to discrepancies between intraoperative findings and the initial diagnosis, the diagnosis and treatment strategy were changed. The purpose of this case report is to emphasize the challenge that the diagnosis of this pathology represents, due to low incidence in our environment and poor clinical features, which results in late diagnosis and late management.
Key words. Tuberculous spondylodiscitis, retroperitoneal abscess, incarcerated inguinal hernia.
Abreviaturas
TBC: tuberculosis.
VIH: virus de la inmunodeficiencia humana.
TC: tomografía computarizada.
TBC: tuberculosis.
VIH: virus de la inmunodeficiencia humana.
TC: tomografía computarizada.
La tuberculosis (TBC) es una epidemia mundial y es una de las enfermedades transmisibles más mortales. En 2013 contrajeron la enfermedad 9 millones de personas (1.5 millones fallecieron por esta causa) de los cuales el 56% pertenecían a Asia Sudoriental y Pacífico Occidental. India representó el 24% de los casos.1En España en 2013 se notificaron 5.535 casos de TBC (24,7% extrapulmonar) de los cuales el 32% eran inmigrantes.2
El 13% de los infectados a nivel mundial eran VIH (virus de la inmunodeficiencia humana) positivos (en España el 5,1%2). El número de fallecidos por TBC asociada a VIH ha disminuido en la última década gracias a los antirretrovirales.1 Mientras en pacientes inmunocompetentes suele limitarse al pulmón, la mitad de los pacientes infectados con VIH tiene enfermedad extrapulmonar.3
La TBC es la causa más común de infección espinal en el mundo (9-46%).4 El 1-10% de los pacientes con TBC desarrollará enfermedad ósea, la mitad de ellos con afectación espinal.5 En España representa el 0,9%.2 En los países industrializados la TBC osteoarticular afecta predominantemente a los adultos, mientras que en los países en vías de desarrollo se asocia con mayor frecuencia a niños y jóvenes (edad inferior a los 40 años).4
En nuestro medio, y concretamente en el ámbito quirúrgico, es inusual encontrar una complicación de una TBC extrapulmonar en un paciente sano inmunocompetente. Suponiendo esta situación, es un reto diagnóstico que implica un alto índice de sospecha y una minuciosa historia clínica e interpretación de los estudios complementarios.
Presentamos el caso de un absceso retroperitoneal secundario a una espondilodicitis tuberculosa tratado en un hospital de nivel terciario que se presenta en el contexto de una patología urgente de la pared abdominal. El objetivo es enfatizar la dificultad diagnóstica de esta patología dada la baja prevalencia en nuestro medio asociado a un cuadro clínico poco definido que suele llevar a un diagnóstico en fases evolucionadas y retrasa el tratamiento.
Caso clínico
Mujer de 29 años originaria de la India, inmunocompetente, con antecedente de pericarditis tuberculosa a los 9 años, estudiada ambulatoriamente por un síndrome poliadenopático axilar y cervical. Es derivada a urgencias por sospecha de hernia inguinal izquierda incarcerada. Aporta ecografía en la que se objetiva una hernia de la pared abdominal en la fosa ilíaca izquierda.
Al examen físico se encuentra afebril, con tránsito intestinal disminuido y presenta una masa dura y dolorosa no reductible en la fosa ilíaca/región inguinal izquierda.
Bajo el juicio clínico de obstrucción intestinal incompleta secundaria a una hernia inguinal izquierda incarcerada se realiza el abordaje inguinal: voluminoso absceso retroperitoneal sin evidencia de hernia de la pared abdominal ni inguinal. Se decide descartar patología intraperitoneal mediante la exploración laparoscópica, objetivándose un abombamiento retroperitoneal en el flanco derecho, sugestivo de absceso, sin patología intrabdominal. Se deja un drenaje retroperitoneal izquierdo a través de la incisión inguinal previa.
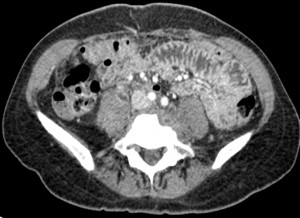
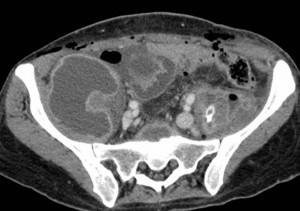
Se realiza una tomografía computada (TC) abdominal postoperatoria que diagnostica osteólisis (Figura 1) de un segmento raquídeo lumbar amplio (L3 a L5) de probable origen tuberculoso que origina sendos abscesos retroperitoneales bilaterales que afectan a la musculatura paravertebral e iliopsoas (Figura 2). La radiografía de tórax no muestra lesiones pulmonares.
Se realiza un drenaje percutáneo de la colección retroperitoneal derecha y se instaura terapia antituberculosa y antibiótica de amplio espectro. Los estudios de laboratorio preliminares informan de un test auramina negativo, Mantoux de 22 mm, VIH negativo, virus de hepatitis B y C negativos, Ziehl-Nielsen y test del ácido para-aminosalicílico negativos.
Los cultivos definitivos confirman el aislamiento de Mycobacterium tuberculosis complex, así como cocos + en racimo (este último interpretado como colonización de la muestra).
La evolución clínica es favorable y la TC de control a la semana presenta marcada disminución de las colecciones con espondilodiscitis sin modificaciones. El Servicio de Neurocirugía planteó un manejo conservador de la patología raquídea dada la ausencia de dolor e inestabilidad.
Discusión
El sistema osteoarticular es una de las localizaciones extrapulmonares más frecuentes de la infección por Mycobacterium tuberculosis, después de la localización ganglionar y pleural. Afecta al 1-10% de los pacientes con enfermedad extrapulmonar.5, 6 La diseminación suele producirse por vía hematógena y menos frecuentemente por vía linfática o por contigüidad.7, 8 El foco inicial recae en el pulmón en el 30% de los casos, un menor porcentaje en el tracto urinario y permanece sin identificar en más de la mitad de los casos. Habitualmente el lapso entre la infección primaria y el desarrollo de enfermedades musculoesqueléticas es de 12-18 meses.7
La espondilodiscitis tuberculosa o Mal de Pott es la forma de afectación osteoarticular más frecuente (50% de los casos) y es común en las áreas con mayor prevalencia de TBC. Resultan lesionados principalmente los segmentos torácicos inferiores y lumbares superiores, y en un 75% de los casos se complica con abscesos paravertebrales.5, 7
El absceso del psoas es una enfermedad rara en la literatura. En 1992 la incidencia reportada a nivel mundial fue de 12 casos por año, lo que supone un aumento significativo respecto a la reportada hasta 1985 que era de 3,9 casos.9, 10 En la actualidad, se desconoce la incidencia, pero probablemente se haya incrementado debido a la mejora de las pruebas diagnósticas.9, 11, 12 La etiología ha variado desde principios del siglo XX, donde el principal agente era la TBC, hasta la actualidad, donde el tracto digestivo ocupa el primer lugar debido al excelente resultado de los programas de profilaxis primaria y secundaria de la TBC en paises desarrollados.9, 11 Generalmente se aisla flora polimicrobiana; los más comunes son Escherichia coli, Klebsiella pneumonie, Enterococcus sp y Staphylococcus aureus3, 13 aunque se han descrito otros microorganismos muy poco frecuentes como la Pasteurella multocida.14
Fisiopatológicamente los abscesos del psoas de origen tuberculoso se forman por destrucción de la cortical ósea y penetración del periostio por la masa inflamatoria, pudiéndose extender más allá de la cadera siguiendo el trayecto del músculo psoas.5
En la mayoría de los casos el paciente presenta buen estado general, proceso crónico e insidioso, donde la clásica tríada (fiebre, dolor abdominal o de espalda y limitación de los movimientos de articulación de la cadera) sólo se presenta en el 25% de los casos.9
En muchas ocasiones es extraordinariamente complejo sospechar esta entidad. Sí disponemos de pruebas complemetarias resolutivas para confirmar la sospecha de la espondilodiscitis tuberculosa y sus complicaciones. La resonancia magnética nuclear (RMN) es muy útil y sensible para el diagnóstico de espondilodicitis tuberculosa y la TC es el gold standar para el diagnóstico de los abscesos retroperitoneales.9 A pesar de todo, se requiere aislamiento microbiológico del Mycobacterium tuberculosis para el diagnóstico etiológico de certeza.7, 9
Nuestro caso ilustra la dificultad en sospechar esta patología. La paciente presenta un lapso de tiempo entre la primoinfección y el proceso actual anormalmente largo (20 años), tras lo que se supone un tratamiento adecuado de la infección incial. Además, se trata de una enferma inmunocompetente sin ninguna circunstancia que propiciase depresión de su sistema inmune recientemente. El episodio se desarrolla en el contexto de un cuadro agudo, sugestivo de incarceración herniaria, motivo por el que es remitida al Servicio de Urgencias. En ningún momento la paciente refiere dolor lumbar. La exploración físca no revela datos de infección sistémica (afebril y sin compromiso general) ni local (tumoración en la región inguinal no fluctuante y sin celulitis asociada). Al no acompañarse de un cuadro de obstrucción intestinal claro se solicitó una ecografía de pared que apunta a un posible pinzamiento lateral de una asa intestinal, motivo por el que se indica la cirugía. Los hallazgos operatorios obligan a un cambio de estrategia, excluyéndose mediante la laparoscopía exploradora un foco intraperitoneal y realizando una TC postoperatorio que finalmente esclarece el diagnóstico.
El tratamiento de la espondilodiscitis tuberculosa es fundamentalmente médico y debe instaurarse lo más precozmente posible, consistiendo en reposo, ortesis de descarga del segmento raquídeo afectado y la administración de tuberculostáticos. La cirugía se plantea cuando aparece deterioro neurológico agudo grave, inestabilidad o deformidad espinal, si no hay respuesta a la quimioterapia o si el paciente incumple el tratamiento médico. En cuanto al tratamiento del absceso retroperitoneal secundario, incluye el uso de los mencionados tuberculostáticos asociados al drenaje percutáneo, el cual en la mayoría de los casos, evita el drenaje quirúrgico.9, 15 En nuestro caso, durante la cirugía se colocó un drenaje retroperitoneal izquierdo, completándose el tratamiento con un drenaje percutáneo retroperitoneal derecho y tuberculostáticos. Las muestras tomadas durante la cirugía fueron positivas para Mycobacterium tuberculosis. El Servicio de Neurocirugía de nuestro centro optó por un manejo conservador de la patología raquídea dada la ausencia de sintomatología y la estabilidad de la columna vertebral de la paciente.
La evolución ha sido satisfactoria con resolución completa de las colecciones retroperitoneales y ausencia de clínica neurológica.
Conclusiones
La espondilodiscitis tuberculosa, así como las complicaciones derivadas de la misma, presentan una prevalencia muy baja en nuestro medio. Su naturaleza crónica e insidiosa condiciona un cuadro clínico poco definido que suele llevar a un diagnóstico en fases tardías.
Aunque infrecuente, es importante sospechar la etiología tuberculosa de un absceso retroperitoneal, aún cuando el paciente es inmunocompetente, sobre todo si él es originario de áreas endémicas o tiene antecedentes de infección tuberculosa.
Referencias
- Global Tuberculosis Report 2014. World Health Organization.
- Informe epidemiológico sobre la situación de la tuberculosis en España 2013. Centro Nacional de Epidemiología. Instituto de Salud Carlos III.
- Goulioris T, Aliyu SH, Brown NM. Spondylodiscitis: update on diagnosis and management. J Antimicrob Chemother 2010; 65: 11-24.
- Sanal HT, Kocaoglu M, Sehirlioglu A, Bulakbasi N. A rare cause of flank mass: psoas abscess due to extensive primary thoracolumbar tuberculous spondylodiskitis. Am J Neuroradiol 2006; 27: 1735-1737.
- Lozano MC, García-Agudo L, Moreno R, Chozas N, García- Martos P. Espondilodiscitis tuberculosa en Cádiz (España) durante diez años. Rev Med Chile 2010; 138: 1272-1275.
- García-Elorriaga G, Martínez-Elizondo O, del Rey-Pineda G, González-Bonilla C. Clinical, radiological and molecular diagnosis correlation in serum samples from patients with osteoarticular tuberculosis. Asian Pac J Trop Biomed 2014; 4: 581-585.
- Pasqualini L, Leli C, De Socio GVL, Mazzolla R, Cavaliere A, Schillaci G, Bistoni F, Mannarino E. Retroperitoneal abscess: an uncommon localization of tubercular infection. Le Infezioni in Medicina 2008; 4: 230-232.
- Di Martino L, Tomasi L, Bernaudo F, Leone E, Pisanti A, Rufolo L. Su di un caso di spondilodiscite tubercolare con ascessi paravertebrali in un adolescente: considerazione clinico-diagnostiche. Le Infezioni in Medicina 2001; 2: 111-114.
- Vaz AP, Gomes J, Esteves J, Carvalho A, Duarte R. A rare cause of lower abdominal and pelvic mass, primary tubercolous psoas abscess: a case report. Cases Journal 2009; 2: 182.
- Gruenwald I, Abramson J, Cohen O. Psoas abscess: case report and review of the literature. J Urol 1992; 147: 1624-1626.
- Berge VM, Marie S, Kuipers T, Janzs AR, Bravenboer B. Psoas abscess: report of a series and review of the literature. Neth J Med 2005; 63: 413-416.
- Penado S, Espina B, Campo J. Absceso de psoas. Descripción de una serie de 23 casos. Enferm Infecc Microbiol Clin 2001; 19: 257-260.
- Brook I, Frazier EH. Aerobic and anaerobic Microbiology of retroperitoneal abscesses. Clin Infect Dis 1998; 26:938-941.
- Ruiz de la Hermosa A, Amunategui Prats I, Hurtado Caballero E, Cortese S, Muñoz-Calero Peregrín A. Psoas abscess due to Pasteurella multocida. Rev Gastroenterol Mex 2011; 76: 366-369.
- Dinc H, Onder C, Turhan AU, Sari A, Aydin A, Yuluğ G, Gümele HR. Percutaneous catheter drainage of tuberculous and nontuberculous psoas abscesses. Eur J Radiol 1996; 23: 130-134.
Correspondencia: Elena Hurtado Caballero
Calle Doctor Esquerdo, 46.
Servicio de Cirugía General y del Aparato Digestivo
HGU Gregorio Marañón ,28009. Madrid, España
Correo electrónico: elenahurtadocaballero@yahoo.es
Calle Doctor Esquerdo, 46.
Servicio de Cirugía General y del Aparato Digestivo
HGU Gregorio Marañón ,28009. Madrid, España
Correo electrónico: elenahurtadocaballero@yahoo.es
Acta Gastroenterol Latinoam 2015;45(4):316-319
sábado, 16 de enero de 2016
Colonoscopia de Histoplasmosis del Colon
Paciente masculino edad pediátrica de 3 años 6 meses quien había presentado diarrea de 6 meses de evolución su pediatra lo ingresa a un hospital debido a que tenido un sangrado rectal
Nos interconsulta y palpamos unos nódulos en el área rectal.
en la colonoscopia observamos ulceraciones irregulares.
las biopsias confirman ser una histoplasmosis
posteriormente se determina que el paciente adolece de síndrome de inmunodepresion congénita debido
Endoscopia de Histoplasmosis del Esófago
Caso endoscópico de Histoplasmosis del esófago
La histoplasmosis del esófago es un caso extremadamente raro casi no hay reportes en la literatura médica
Caso clínico:
Paciente femenina de 63 años quien debido a una disfagia progresiva se le practica endoscopia del tubo digestivo superior, encontrando candidiasis orofaringea severa y de predominio del tercio superior del esófago, en el tercio medio e inferior, múltiples ulceras largas y profundas, se toman múltiples biopsias se percibe tejido bastante duro (pétreo) las biopsias revelan histoplasma capsulaptum,así como la candidiasis, posteriormente se determina que la paciente esta inmunodeprimida.
Abdpmen agudo perforativo por tuberculosis intestinal
Abdomen agudo perforativo por tuberculosis intestinal
2 semanas atrás Casos Clínicos, Vol. 45 N°4 - 2015Comentarios desactivadosen Abdomen agudo perforativo por tuberculosis intestinal 62 Lecturas
Eliana Elisabet Aranda,1 Ana María Luján Sánchez,2 Daniel Enrique Zago,1 Francisco Omar Ferradas,2 Ricardo Torres1
1 Servicio de Cirugía General, Hospital Escuela José Francisco de San Martín. Corrientes, Argentina.
2 Servicio de Cirugía General, Hospital Ángela I de Llano. Corrientes, Argentina.
2 Servicio de Cirugía General, Hospital Ángela I de Llano. Corrientes, Argentina.
Acta Gastroenterol Latinoam 2015;45:312-315
Recibido: 09/02/2015 / Aprobado: 06/04/2015 / Publicado en www.actagastro.org el 30/12/2015
Recibido: 09/02/2015 / Aprobado: 06/04/2015 / Publicado en www.actagastro.org el 30/12/2015
Resumen
El compromiso gastrointestinal ocupa el sexto sitio de localización más frecuente de la tuberculosis extrapulmonar. Muchas veces, sus complicaciones agudas, constituyen la principal forma de presentación debido a un diagnóstico tardío. Objetivos. Revisar la forma de presentación de la tuberculosis gastrointestinal como abdomen agudo perforativo y su resolución quirúrgica. Material y métodos. Se presentan dos casos de abdomen agudo perforativo intervenidos quirúrgicamente y cuyo diagnóstico definitivo fue tuberculosis intestinal. Caso 1. Mujer de 31 años con reciente diagnóstico de tuberculosis pulmonar que discontinúa el tratamiento. Dos meses después presenta abdomen agudo peritoneal. Se realiza laparotomía constatándose perforaciones intestinales. Se practica resección y anastomosis terminal. Se reinicia tratamiento antituberculoso, con buena evolución. Caso 2. Hombre de 30 años, HIV positivo y tuberculosis pulmonar en tratamiento discontinuo. Ingresa con dolor abdominal y reacción peritoneal generalizada. En la laparotomía se encuentra perforación intestinal. Se realiza biopsia y rafia intestinal. Cuatro días después por dehiscencia de sutura y nueva perforación intestinal se realiza resección e ileostomía. Evoluciona con distrés respiratorio y óbito. En ambos casos la histopatología confirmó el diagnóstico de tuberculosis intestinal. Conclusiones. Debido a los síntomas inespecíficos de la tuberculosis intestinal, es frecuente el diagnóstico a través de sus complicaciones agudas, que son potencialmente letales especialmente en pacientes inmunocomprometidos. El tratamiento oportuno con antifímicos es el electivo limitando la cirugía a casos seleccionados.
Palabras claves. Tuberculosis, gastrointestinal, perforación intestinal.
Acute abdomen perforativo by intestinal tuberculosis
Summary
The gastrointestinal commitment is the six most frequent location of extrapulmonary tuberculosis. Often its acute complications constitute the main presentation form due to a late diagnosis. Objectives.To review the presentation of gastrointestinal tuberculosis as perforative acute abdomen and surgical resolution. Material and method. Case 1. A 31 year old female, with newly diagnosed pulmonary tuberculosis, discontinuous treatment. Two month later presents with peritonitis acute abdomen. Laparotomy is done being stated intestinal perforations. They performed resection and anastomosis terminal. The treatment with ant tuberculosis starts. Good evolution. Case 2. A 30 years male patient, HIV and pulmonary tuberculosis with discontinuous treatment. He was admitted with abdominal pain and generalized peritoneal reaction. Intestinal perforations is found at laparotomy. Biopsy and raffia intestinal is performed. Four days later suture dehiscence and new intestinal perforations are found. Resection and ileostomy is performed. It evolution with distress and death. In both cases histopathology confirmed intestinal tuberculosis. Conclusions. Because of the nonspecific symptoms of intestinal tuberculosis, is common the diagnosis through their acute complications and these are potentially lethal especially in immunocompromised patients. The prompt treatment with anti tuberculosis drugs is the limiting in elective surgery in selected cases.
Key words. Gastrointestinal, tuberculosis, intestinal, perforation.
Abreviaturas
TB: tuberculosis.
HIV: virus de la inmunodeficiencia humana.
BAAR: bacilo ácido alcohol resistente.
ARM: asistencia respiratoria mecánica.
TB: tuberculosis.
HIV: virus de la inmunodeficiencia humana.
BAAR: bacilo ácido alcohol resistente.
ARM: asistencia respiratoria mecánica.
La tuberculosis (TB) es un importante problema sanitario en determinadas regiones del mundo. Favorecen la aparición de nuevos casos las condiciones socioeconómicas, el hacinamiento, la infección creciente por virus de la inmunodeficiencia humana (HIV), los pacientes en tratamiento inmunosupresor y la inmigración desde los países subdesarrollados.
Aproximadamente el 1-3% del total de los casos de TB son extrapulmonares y de éstos el 11-16% afectan al abdomen. En pacientes HIV positivos la incidencia de TB extrapulmonar aumenta al 50%.1Debido a sus síntomas inespecíficos, las complicaciones agudas constituyen la principal forma de diagnóstico, teniendo muchas veces, en pacientes inmunocomprometidos, un curso fatal.
Presentamos dos casos clínicos de abdomen agudo perforativo causados por tuberculosis intestinal. Se plantean como objetivos revisar esta forma de presentación de la entidad y su resolución quirúrgica.
Material y métodos
Se presentan dos pacientes ingresados por el Servicio de Emergencias del Hospital Escuela José Francisco de San Martín con diagnóstico de abdomen agudo perforativo debido a tuberculosis intestinal. Se describen los hallazgos intraoperatorios, el tratamiento y la evolución. Se revisa la bibliografía.
Resultados
Caso clínico 1
Paciente de sexo femenino, de 31 años, que consulta en varias oportunidades en septiembre de 2012 por dolor abdominal inespecífico, diarrea y pérdida de peso. Dos meses después, consulta por exacerbación del dolor y aumento en la frecuencia de las diarreas asociada a tos, expectoración y fiebre. Se confirma TB pulmonar por cultivo positivo para bacilo ácido alcohol resistente (BAAR) de esputo y presunción de TB intestinal. Se inicia tratamiento antituberculoso. Al alta hospitalaria abandona el tratamiento en forma inconsulta.
Paciente de sexo femenino, de 31 años, que consulta en varias oportunidades en septiembre de 2012 por dolor abdominal inespecífico, diarrea y pérdida de peso. Dos meses después, consulta por exacerbación del dolor y aumento en la frecuencia de las diarreas asociada a tos, expectoración y fiebre. Se confirma TB pulmonar por cultivo positivo para bacilo ácido alcohol resistente (BAAR) de esputo y presunción de TB intestinal. Se inicia tratamiento antituberculoso. Al alta hospitalaria abandona el tratamiento en forma inconsulta.
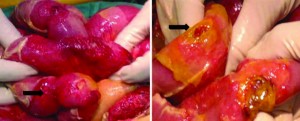
Cuatro meses después vuelve a ingresar con diagnóstico de abdomen agudo perforativo. Se realiza laparotomía constatándose peritonitis generalizada, múltiples estenosis segmentarias en yeyunoileon y 2 perforaciones intestinales a 40 y 50 centímetros del asa fija (Figura 1). Se practica una resección y anastomosis primaria, se deja el abdomen abierto y contenido. Continúa con requerimiento de drogas inotrópicas y asistencia respiratoria mecánica (ARM). Se reinicia tratamiento antituberculoso.
Se realizaron lavados de la cavidad abdominal cada 48 horas con cierre de la pared al séptimo lavado. Luego de 43 días de internación se otorga el alta hospitalaria. El informe anatomopatológico de la pieza quirúrgica fue TB intestinal. Tras 6 meses de seguimiento, presenta un cuadro de abdomen agudo suboclusivo que resuelve con tratamiento médico.
Figura 1. Laparotomía por abdomen agudo perforativo por tuberculosis intestinal. A: Estenosis segmentarias en el intestino delgado. B: Perforaciones intestinales múltiples.
Caso clínico 2
Paciente masculino de 30 años de edad, con serología positiva para HIV, en tratamiento discontinuo y reciente diagnóstico de TB pulmonar, cursando su sexto día de tratamiento de esta última. Ingresa con dolor abdominal difuso, distensión abdominal, reacción peritoneal generalizada y mal estado general. La radiografía simple de abdomen demuestra neumoperitoneo. Se realiza laparotomía hallándose en todo el intestino delgado placas de color violáceas, de apariencia isquémicas, sobre una de las cuales a 2,40 metros del asa fija se constata una perforación intestinal. Se realiza la rafia correspondiente, toma de biopsia de ganglios mesentéricos y lavado de la cavidad.
Paciente masculino de 30 años de edad, con serología positiva para HIV, en tratamiento discontinuo y reciente diagnóstico de TB pulmonar, cursando su sexto día de tratamiento de esta última. Ingresa con dolor abdominal difuso, distensión abdominal, reacción peritoneal generalizada y mal estado general. La radiografía simple de abdomen demuestra neumoperitoneo. Se realiza laparotomía hallándose en todo el intestino delgado placas de color violáceas, de apariencia isquémicas, sobre una de las cuales a 2,40 metros del asa fija se constata una perforación intestinal. Se realiza la rafia correspondiente, toma de biopsia de ganglios mesentéricos y lavado de la cavidad.
El paciente evoluciona con requerimientos de drogas inotrópicas y ARM. Se continúa con tratamiento médico antituberculoso y antirretroviral. Una semana después se constata la salida de líquido intestinal por herida quirúrgica por lo que se reopera y se realiza una resección intestinal e ileostomía terminal por nueva perforación y dehiscencia de rafia intestinal. Se recibe el informe de anatomía patológica que confirma la TB intestinal. Evoluciona con distrés respiratorio por neumonía asociada al ventilador, culminando con el óbito del paciente.
Discusión
La TB intestinal representa el 18 al 78% de todos los casos de TB abdominal, seguida por la linfática y la peritoneal.2 Algunos estudios informan que el 46% tienen afección intestinal en pacientes con TB pulmonar y hasta un 54% compromiso intestinal en colonoscopías realizadas en pacientes con TB pulmonar.3 Nuestro primer caso presentó esta asociación.
En pacientes infectados por VIH, la enfermedad se manifiesta hasta en un 50% en sitios extrapulmonares y con presentaciones atípicas.1-4
La TB se puede observar tanto en la edad adulta como infantil, con una mayor prevalencia entre la tercera y cuarta década de la vida. Afecta más a mujeres que a varones, en una relación 2 a 1.5
Los síntomas y signos de la TB digestiva son inespecíficos: dolor abdominal difuso y leve, diarrea, vómitos, pérdida de peso, fiebre, anorexia, sudoración nocturna. El dolor abdominal difuso y crónico se presenta en el 80- 90% de los pacientes, por tal motivo el diagnóstico precoz es difícil.2, 6, 7 Los hallazgos del examen físico incluyen malnutrición, masa abdominal palpable, distensión abdominal y aquellos signos específicos en caso de presentar una complicación aguda.
Puede presentarse en forma aguda, crónica o crónica reagudizada, con una duración promedio de 4,7 meses.1-5 Los estudios complementarios arrojan datos inespecíficos, típicos de un proceso crónico. En esta etapa, las ventajas de la laparoscopía permiten considerar a ésta como un método diagnóstico, ante casos inespecíficos, aunque todavía hay pocas experiencias al respecto.8 Si se confirma el diagnóstico, los resultados del tratamiento médico son excelentes en pacientes inmunocompetentes evitando sus complicaciones y eventual tratamiento quirúrgico.9 Las complicaciones agudas son: perforación (1-15%), obstrucción (15-60%), hemorragia (2%) y fistulización (2-30%).10, 11 En pacientes inmunocomprometidos las formas de presentación son atípicas, agresivas y rápidamente complicadas como es el caso 2. El 25 al 75% de los pacientes con TB intestinal requerirán cirugía en algún momento de su evolución debido a sus complicaciones.10
Los sitios de predilección de la TB intestinal incluyen la región ileocecal y sus alrededores donde el tejido linfoide es abundante.2-11 En contraste, la afección anal es excepcionalmente rara.12 En nuestros dos pacientes la perforación estaba localizada en el íleon terminal y en el yeyuno, con cambios morfológicos en todo el intestino delgado. Las formas anatomopatológicas de presentación son obstrucción intestinal (47%), peritonitis perforada (31%), estenosis múltiples (23%), perforación intestinal con estenosis (14%), perforación con hipertrofia (12%), apendicitis aguda (10%), ascitis (7%), plastrón intestinal (4%), linfadenitis mesentérica (4%), variedad hipertrófica (2%).13
Se debe realizar el diagnóstico diferencial con las enfermedades inflamatorias intestinales crónicas: colitis ulcerosa y enfermedad de Crohn y menos frecuentemente con el adenocarcinoma. Otras patologías que se deben tener en cuenta incluyen: linfoma, enfermedad diverticular y otros patógenos como yersinia, histoplasma y citomegalovirus.14
Lamentablemente, el diagnóstico de la TB intestinal en sus estadios iniciales es difícil por sus síntomas vagos e inespecíficos, por lo cual frecuentemente es tardío y mediante sus complicaciones agudas.1 Cuando se presenta como abdomen agudo perforativo la cirugía debe realizarse de urgencia, situación potencialmente letal, especialmente en pacientes inmunocomprometidos. La morbimortalidad quirúrgica puede reducirse mediante la adopción de procedimientos quirúrgicos más seguros. Un enfoque conservador por parte del cirujano, puede evitar varias complicaciones posoperatorias frecuentes en esta enfermedad.15
En una serie de 212 pacientes, Chalya y col describen los siguientes procedimientos quirúrgicos realizados por complicaciones agudas de TB intestinal: adhesiolisis (58,5%), resección segmentaria con anastomosis término-terminal (26,4%), hemicolectomía derecha con ileotransverso-anastomosis (6,6%), rafia intestinal simple (5,7%), laparotomía exploradora con biopsia (3,8%), apendicectomía (2,8%), esplenectomía (1,9%), ileostomía (0,5%), estricturoplastia (0,5%).1
En los casos clínicos presentados, la resección intestinal con anastomosis primaria en el primer caso y la ileostomía en el segundo, fueron los procedimientos quirúrgicos realizados. Estos resultados coinciden con las series publicadas, como la de Chalya y col, la cual describe como el procedimiento más realizado en caso de perforación a la resección segmentaria con anastomosis término-terminal y en un bajo porcentaje a la ileostomía.1 Por lo cual puede inferirse que en cuanto las condiciones locales y generales sean las adecuadas, en caso de perforación intestinal, la resección con anastomosis primaria es la medida aconsejada. Debe considerarse, además, el uso de la laparoscopía en el abdomen agudo por TB cuando sea posible, debido a las ventajas ya conocidas de esta técnica. Por lo cual la laparotomía es cada vez más desplazada por este procedimiento mini-invasivo.8
En conclusión, una de las formas de presentación de la TB intestinal es la peritonitis por perforación, los cuadros clínicos son graves, especialmente en los pacientes inmunocomprometidos. El diagnóstico oportuno, el tratamiento quirúrgico adecuado de sus complicaciones y el inicio temprano del tratamiento médico específico aseguraría una evolución clínica favorable.
Sostén Financiero. Ninguno.
Referencias
- Chalya P, Mchembe M, Mshana S, Rambau P, Jaka H, Mabula J. Clinicopathological profile and surgical treatment of abdominal tuberculosis: a single centre experience in northwestern Tanzania. BMC Infect Dis 2013; 13: 1-9.
- Martínez Ordaz J, Blanco Benavides R. Tuberculosis gastrointestinal. Rev Gastroenterol Mex 2004; 69: 162-165.
- Min Yu S, Hwan Park J, Dae Kim M. A case of sigmoid tuberculosis mimicking colon cancer. J Korean Soc Coloproctol 2012; 28: 275-277.
- Cosme A, Pardo E, Felipo, Iribarren A. Dolor abdominal en paciente con infección por VIH. Rev Esp Enferm Dig 2005; 97: 196-210.
- Zavalia M, Colinas M, Vedia E, Martínez Bongio H, Levi G. Tuberculosis colónica. Presentación de caso. Rev Argent Coloproct 2013; 24: 61-64.
- Abro A, Faisal G, Saleem A, Abdul S. Spectrum of clinical presentation and surgical management of intestinal tuberculosis at tertiary care hospital. J Ayub Med Coll Abbottabad 2010; 22: 96-99.
- Loh K, Bassily R, Torresi J. Crohn’s disease or Tuberculosis? Journal of Travel Medicine 2011; 18: 221-223.
- Târcoveanu E, Dimofte G, Bradea C, Lupascu C, Moldovanu R, Vasilescu A. Peritoneal Tuberculosis in Laparoscopic Era. Acta Chir Belg 2009; 109: 65-70.
- Martínez Tirado P, López M, Martínez García R, Martínez Cara, Rodríguez M, Castilla M. Tuberculosis intestinal. Un reto diagnóstico. Gastroenterología y Hepatología 2003; 26: 351-354.
- Farías Llamas O, López Ramírez M, Morales Amezcua J, Medina Quintana M, Buonocunto Vázquez G, Ruiz Chávez I, González Ojeda A. Tuberculosis peritoneal e intestinal: una enfermedad ancestral que impone nuevos retos en la era tecnológica. Informe de un caso y revisión de la literatura. Rev Gastroenterol Mex 2005; 70: 169-179.
- Taleki Y, Akira U, Shimao H. Analysis of recent cases of intestinal tuberculosis in Japan. Internal Medicine 2014; 53: 957-962.
- Yaghoobi R, Khazanee A, Bagherani N, Tajalli M. Gastrointestinal tuberculosis with anal and perianal involvement misdiagnosed as Crohn’s disease for 15 years. Acta Derm Venerol 2011; 91: 348-349.
- Mukhopadhyay A, Dey R, Bhattacharya U. Abdominal tuberculosis with an acute abdomen: our clinical experience. J Clin Diagn Res 2014; 8: 7-9.
- Gómez Zuleta M, Viveros, Careño D, Cañon D. Tuberculosis intestinal: reporte de caso y revisión de la literatura. Infectio 2012; 16: 178-182.
- Mirza B, Ijaz L, Saleem M, Sheikh A. Surgical aspects of intestinal tuberculosis in children: our experience. Afr J Paediatr Surg 2011; 8: 185-189.
Correspondencia: Eliana Aranda
Catamarca N° 1570 Dpto 1. Corrientes, Argentina
Cel: (0379) 15 433-8689
Correo electrónico: eliana_aranda@live.com
Catamarca N° 1570 Dpto 1. Corrientes, Argentina
Cel: (0379) 15 433-8689
Correo electrónico: eliana_aranda@live.com
Acta Gastroenterol Latinoam 2015;45(4):312-315
Metastasis en colon de un carcinoma ductal primario de mama
Metástasis en colon de un carcinoma ductal primario de mama
2 semanas atrás Casos Clínicos, Vol. 45 N°4 - 2015Comentarios desactivadosen Metástasis en colon de un carcinoma ductal primario de mama 153 Lecturas
Fabián Ángel Precetti,1 Cecilia León,1 Eduardo José Marini,1 Ana Lía Ghiraldo,1 Pablo González,1Adriana Pietrantonio,2 Néstor Lucatelli2
1 Unidad de Gastroenterología.
2 Servicio de Anatomía Patológica, Hospital J M Ramos Mejía.
Ciudad Autónoma de Buenos Aires, Argentina.
2 Servicio de Anatomía Patológica, Hospital J M Ramos Mejía.
Ciudad Autónoma de Buenos Aires, Argentina.
Acta Gastroenterol Latinoam 2015;45:307-311
Recibido: 04/01/2015 / Aprobado: 07/07/2015 / Publicado en www.actagastro.org el 30/12/2015
Recibido: 04/01/2015 / Aprobado: 07/07/2015 / Publicado en www.actagastro.org el 30/12/2015
Resumen
Las metástasis en el colon del carcinoma de mama son sumamente infrecuentes. El subtipo ductal es el que más raramente afecta al tubo digestivo, en relación con el subtipo lobulillar. Presentamos un caso clínico de metástasis en colon de carcinoma ductal de mama como hallazgo en una colonoscopía de screening. De igual modo, hemos realizado una revisión bibliográfica sobre las metástasis en el tubo digestivo del cáncer primario de mama, encontrando muy pocos casos publicados en la literatura sobre este comportamiento del subtipo ductal.
Palabras claves. Metástasis, colon, carcinoma ductal invasivo de mama.
Colon metastases in primary breast ductal carcinoma
Summary
Colonic metastasis of breast cancer are extremely infrequent, being ductal subtype the most rarely affects the digestive tract, compared to lobular subtype. We present a case report of a colonic metastasis of ductal breast cancer; found in the context of a screening colonoscopy. Besides we perform an article research about digestive tract metastasis of primary breast cancer, finding very few published cases among the literature about this ductal subtype behavior.
Key words. Neoplasm metastases, colon, invasive ductal carcinoma, breast.
Abreviaturas
IHQ: inmunohistoquímica.
RE: receptores de estrógeno.
RP: receptores de progesterona.
HER2/neu: Human Epidermal Growth Factor Receptor-2/ Receptor 2 de factor de crecimiento epidérmico humano.
VCC: videocolonoscopía.
Hto: hematocrito.
CK: citokeratina.
IHQ: inmunohistoquímica.
RE: receptores de estrógeno.
RP: receptores de progesterona.
HER2/neu: Human Epidermal Growth Factor Receptor-2/ Receptor 2 de factor de crecimiento epidérmico humano.
VCC: videocolonoscopía.
Hto: hematocrito.
CK: citokeratina.
Caso clínico
Paciente de sexo femenino de 72 años de edad, que consultó a la Unidad de Gastroenterología en el 2012 para la realización de una VCC por screening de cáncer colorrectal. Como antecedentes de relevancia presentaba diabetes tipo 2, mastectomía radical derecha y vaciamiento axilar con ganglios negativos por un carcinoma ductal de mama en el año 1991 por el cual realizó tratamiento con quimio y radioterapia completos. Permaneció libre de enfermedad hasta que en el año 2009 se evidenció un nódulo palpable en la mama izquierda, realizándose la tumorectomía, con diagnóstico de carcinoma ductal invasor. IHQ: RE (-), RP (-), HER2/neu (-). La paciente no presentaba ninguna sintomatología digestiva al momento de la consulta.
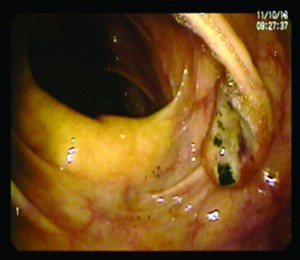
La VCC demostró en colon ascendente, cercano al ciego, un pólipo de 1 cm plano-elevado que no se pudo resecar en ese momento por inconvenientes técnicos y operativos, por lo que se biopsia (Figura 1). Se observan divertículos aislados en sigma, el resto de la mucosa es de aspecto normal. Se programó una nueva VCC para realizar la mucosectomía, pero la paciente discontinuó las consultas por motivos personales. La anatomía patológica informó un adenoma tubular con displasia de bajo grado.
Un año después regresa a la Unidad con un cuadro de anemia ferropénica (Hto: 26%), indicándose una nueva VCC en base a los antecedentes de la paciente, donde se observa, en colon ascendente, cercano al ciego, una lesión de aproximadamente 1,5 cm de diámetro, oval, ulcerada con bordes elevados de aspecto blastomatoso, tomándose varias biopsias (Figura 2).
Figura 2. Lesión de aproximadamente 1,5 cm de diámetro, oval, ulcerada con bordes elevados de aspecto blastomatoso, cercana al ciego.
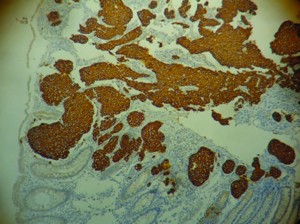
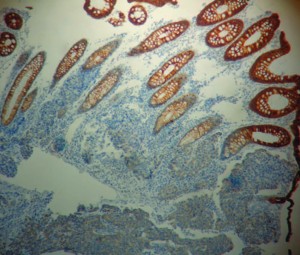
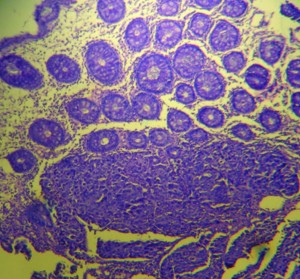
En la anatomía patológica con tinción de hematoxilina-eosina se observó una mucosa colónica con estructura glandular preservada que a nivel basal y submucoso presentaba una proliferación mamelonada infiltrante (Figura 3). Los anatomopatólogos, por contar con los antecedentes clínico-quirúrgicos de la paciente y observar que el hallazgo no era compatible con una lesión primaria de colon, deciden realizar IHQ para receptores estrogénicos: RE positivo (Figura 4), RP positivo, CK7 positivo, CK20 negativo (Figura 5), arribándose al diagnóstico de una metástasis de adenocarcinoma de mama.
Figura 3. Tinción con hematoxilina-eosina: mucosa colónica con estructura glandular preservada que a nivel basal y submucoso presenta una proliferación mamelonada infiltrante.
Se realizó una TC de tórax, abdomen y pelvis que informó una imagen ganglionar mesentérica de 18 mm en flanco derecho y una interconsulta con el Servicio de Cirugía General, quienes realizan una hemicolectomía derecha con criterio oncológico con íleo-transverso-anastomosis. La exploración quirúrgica de los órganos abdominales fue normal. A los 7 días, con evolución favorable, la paciente se externa.
La pieza de la hemicolectomía mostró a 1,5 cm de la válvula ileocecal, una formación tumoral de 3,2 x 2,5 cm. Microscópicamente correspondió a metástasis de adenocarcinoma mamario con infiltración de la capa muscular. De la grasa peritumoral se disecan 8 ganglios linfáticos, uno de ellos con metástasis de carcinoma (1/8). Se efectúa IHQ: RP positivo, RE positivo, CK7 positivo, CK20 positivo. HER2/neu negativo, Ki 67 elevado, Actina positivo.
En la tomografía computada de tórax, abdomen y pelvis con contraste oral y endovenoso se evidencian algunos ganglios subcentimétricos a nivel retrocavopretraqueal y una imagen nodular de aproximadamente 3,4 cm por 3,5 cm que ocupa el receso ácigo-esofágico, con aumento de tamaño del hilio pulmonar derecho, no descartándose la presencia de ganglios a dicho nivel. El resto del estudio fue normal. El Comité de Tumores del hospital interpreta que la imagen nodular corresponde a un conglomerado ganglionar metastásico.
Continúa seguimiento ambulatorio en el Servicio de Oncología iniciando tratamiento con fulvestrant.
A los 5 meses consulta nuevamente a la Unidad de Gastroenterología por epigastralgia de 3 meses de evolución con pobre respuesta a los inhibidores de la bomba de protones, en el contexto de ingesta prolongada de analgésicos no esteroideos por dolores articulares. Se realiza videoendoscopía digestiva alta, informándose: esófago con mucosa de aspecto normal. Estómago con mucosa congestiva en cuerpo y antro. A nivel de cuerpo, vertiente anterior de curvatura mayor, se observa una úlcera de aproximadamente 1 cm de diámetro de forma estrellada y fondo fibrinoso que se biopsia. Bulbo y segunda porción duodenal con mucosa de aspecto normal.
El estudio histológico mostró fragmentos de mucosa gástrica infiltrados por carcinoma con células en anillo de sello, vasocongestión y escaso componente linfocitario. Se efectúa IHQ: RE negativo, RP negativo, HER2 /neu negativo, CK 7 negativo, CK 20 positivo y Ki 67 elevado, haciéndose el diagnóstico de adenocarcinoma gástrico con células en anillo de sello.
El Comité de Tumores del hospital, evaluando todos los antecedentes de la paciente, consideró que tenía criterios para tratamiento paliativo e inicia terapia con capecitabina.
Discusión
El cáncer de mama es la primera causa de muerte por tumores en las mujeres. En Argentina, según datos del Instituto Nacional del Cáncer, se producen 5.400 muertes por año debido al cáncer de mama. Se estima que se producirán 18.000 nuevos casos por año. Su incidencia es de 74 casos por 100.000 mujeres, representando el 17,8% del total de la incidencia de cáncer en el país.
Los lugares más frecuentes de metástasis del cáncer de mama son los ganglios linfáticos, pulmones, hígado, cerebro y hueso, siendo muy rara la localización en el tubo digestivo y más rara aún la localización en el colon. No hay una incidencia clara con respecto a las metástasis gastrointestinales del cáncer de mama habiéndose publicado estudios de necropsias de pacientes fallecidos por cáncer de mama que encontraron tasas de metástasis gastrointestinales de casi un 30%1 contra otros que reportaron tan sólo un 0,6%.2 Tampoco hay claridad con respecto a los lugares del tubo digestivo en los que metastatizan con mayor frecuencia, pero hay reportes que colocan al estómago en primer lugar manifestándose como una linitis plástica,3, 4 seguido por el duodeno (6-18% de los casos), probablemente por la rica vascularización de ellos, y el colon en un 8 al 12% de los casos.5
El compromiso metastásico del colon, a partir de un tumor primario, es más frecuente que se dé de manera secundaria por proximidad de aquellos ubicados en la cavidad abdominal, siendo más infrecuente la vía linfática o hematógena como causal. Varios estudios reportan casos de metástasis en colon que siguen esta última vía, los cuales corresponden a melanomas, sarcomas, cánceres de pulmón, apareciendo también el de mama.6
Si consideramos el tipo de cáncer de mama diagnosticado, el lobulillar infiltrante es el que suele metastatizar con mayor frecuencia en el tubo digestivo7 y también lo hace en otros varios lugares incluyendo órganos ginecológicos, peritoneo y retroperitoneo; mientras que es raro que lo haga el de tipo ductal, que suele extenderse a pulmón, cerebro e hígado.8 Se calcula que puede encontrarse aproximadamente un 4,5% de metástasis gastrointestinales en el tipo lobulillar9 frente a un 1,1% del ductal infiltrante, encontrándose publicaciones en que la tasa del lobulillar es aún más baja, siendo del 0,2%.
Hay algunas series de pacientes publicadas como casos con metástasis en el tubo digestivo de cáncer de mama,10, 11 pero con casos aislados de los del tipo ductal, siendo casi todos correspondientes al tipo lobulillar.
El tiempo medio del diagnóstico de una metástasis en colon de un cáncer primario de mama fue de alrededor de 7 años, con el caso más temprano observado a los 4 meses12 y el más tardío a los 28 años13 luego del diagnóstico inicial.
Los pacientes con una metástasis en colon de un cáncer primario de mama pueden presentarse de manera completamente asintomática o si no con una sintomatología indistinguible de la de un tumor primario de colon. Si a este dato le sumamos el del tiempo que puede transcurrir entre el primario de mama y la metástasis, vemos que, muchas veces, un diagnóstico rápido suele ser dificultoso.
Las lesiones objetivables en una VCC también pueden variar desde procesos estenóticos difusos hasta lesiones ulceradas o nodulares similares a las observadas en un tumor primario de colon. Es interesante aclarar que el carcinoma lobulillar de mama tiende a causar lesiones metastásicas más bien infiltrativas difusas en el tubo gastrointestinal, mientras que el ductal suele causar lesiones nodulares.14
Hay que resaltar que estas lesiones suelen empezar infiltrando la serosa o la capa submucosa, por lo que las biopsias deben ser lo suficientemente profundas como para evitar que una toma demasiado superficial dé resultados anatomopatológicos erróneamente negativos.15
Los valores plasmáticos del antígeno carcinoembrionario en el cáncer de mama pueden estar elevados, por lo que su utilización como método diferencial entre tumor primario de colon o una metástasis del primero no es de gran utilidad.16
La IHQ es de gran importancia para este diagnóstico diferencial, con marcadores como el ER, RP, Her2/neu; teniendo en cuenta que se reportaron tasas de entre el 30 al 70% de cánceres primarios de colon que son ER positivos.17 De allí que el estudio de las citoqueratinas CK7/ CK20 adquieren relevancia.
Con respecto al mejor tratamiento de estos pacientes, aparentemente la cirugía no ofrece un mayor resultado positivo en la sobrevida, ya que siempre se trata de estadíos avanzados de la enfermedad y se reservaría para casos con cuadros oclusivos o hemorragias importantes. El manejo con terapia hormonal es posiblemente lo más indicado, aunque persiste cierta controversia al respecto y hay quienes prefieren el tratamiento quirúrgico junto con quimioterapia como en nuestro caso.18
No hemos hallado trabajos concluyentes con respecto al incremento de la incidencia del cáncer colorrectal primario en pacientes con historia personal de cáncer de mama.
Con respecto al diagnóstico posterior en nuestra paciente de un adenocarcinoma de estómago, entendemos que cumple con los criterios indicados para ser considerado como un caso de tumores primarios múltiples. La concomitancia del cáncer de mama y el de estómago puede suceder en el contexto del síndrome de cáncer gástrico difuso, lo cual está determinado por una mutación del gen CDH1, pero está definido para el tipo lobulillar.19
Mamounas y col presentaron un estudio de 1.382 autopsias en pacientes con cáncer de mama y otro tumor primario extramamario, y concluyeron que el 65% de ellos se presentó dentro de la primera década posterior al de mama, y que en un 10,6% de estos pacientes, el nuevo primario había sido mal interpretado como una metástasis de aquél.20
Conclusión
Presentamos un caso muy poco frecuente de una paciente con carcinoma ductal infiltrante de mama con metástasis en colon con posterior aparición de un adenocarcinoma de estómago.
Todos los estudios publicados coinciden en que un paciente que presenta síntomas gastrointestinales, teniendo como antecedente personal un cáncer de mama diagnosticado, debe estudiarse con endoscopías digestivas y realizar varias biopsias de cualquier lesión que pueda encontrarse. Debido a que las metástasis son predominantemente con compromiso seroso y submucoso, las lesiones pueden no llegar a ser objetivables o aparentar ser benignas; por esta causa, las biopsias deben ser profundas.
Referencias
- Weigelt B, Peterse JL, Van ‘t Veer LJ. Breast cancer metastasis: markers and models. Nat Rev Cancer 2005; 5: 591-602.
- McLemore EC, Pockaj BA, Reynolds C, Gray RJ, Hernandez JL, Grant CS, Donohue JH. Breast cancer: presentation and intervention in women with gastrointestinal metastasis and carcinomatosis. Ann Surg Oncol. 2005; 12: 886-894.
- Kim SY, Kim KW, Kim AY, Ha HK, Kim JS, Park SH, Kim JK, Kim MJ, Park SW, Lee MG. Bloodborne metastatic tumors to the gastrointestinal tract: CT findings with clinicopathologic correlation. AJR Am J Roentgenol 2006; 186: 1618-1626. Erratum in: AJR Am J Roentgenol 2009; 193: 284.
- Cormier WJ, Gaffey TA, Welch JM, Welch JS, Edmonson JH. Linitis plastic caused by metastatic lobular carcinoma of the breast. Mayo Clin Proc 1980; 55: 747-753.
- Cifuentes N, Pickren JW. Metastases from carcinoma of mammary gland: an autopsy study. J Surg Oncol 1979; 11: 193-205.
- Mourra N, Jouret-Mourin A, Lazure T, Audard V, Albiges L, Malbois M, Bouzourene H, Duvillard P. Metastatic tumors to the colon and rectum: a multi-institutional study. Arch Pathol Lab Med 2012; 136: 1397-1401.
- Borst MJ, Ingold JA. Metastatic patterns of invasive lobular versus invasive ductal carcinoma of the breast. Surgery 1993; 114: 637-641.
- Fondrinier E, Guérin O, Lorimier G. A comparative study of metastatic patterns of ductal and lobular carcinoma of the breast from two matched series (376 patients). Bull Cancer 1997; 84: 1101-1107.
- Arpino G, Bardou VJ, Clark GM, Elledge RM. Infiltrating lobular carcinoma of the breast: tumor characteristics and clinical outcome. Breast Cancer Res 2004; 6: R149-156.
- Voravud N, el-Naggar AK, Balch CM, Theriault RL. Metastatic lobular breast carcinoma simulating primary colon cancer. Am J Clin Oncol 1992; 15: 365-369.
- Rabau MY, Alon RJ, Werbin N, Yossipov Y. Colonic metastases from lobular carcinoma of the breast. Report of a case. Dis Colon Rectum 1988; 31: 401-402.
- Schwarz RE, Klimstra DS, Turnbull AD. Metastatic breast cancer masquerading as gastrointestinal primary. Am J Gastroenterol 1998; 93: 111-114.
- Theraux J, Bretagnol F, Guedj N, Cazals-Hatem D, Panis Y. Colorectal breast carcinoma metastasis diagnosed as an obstructive colonic primary tumor. A case report and review of the literature. Gastroenterol Clin Biol 2009; 33: 1114-1117.
- Pectasides D, Psyrri A, Pliarchopoulou K, Floros T, Papaxoinis G, Skondra M, Papatsibas G, Macheras A, Athanasas G, Arapantoni- Datioti P, Economopoulos T. Gastric metastases originating from breast cancer: report of 8 cases and review of the literature. Anticancer Res 2009; 29: 4759-4763.
- Nikkar-Esfahani A, Kumar BG, Aitken D, Wilson RG. Metastatic breast carcinoma presenting as a sigmoid stricture: report of a case and review of the literature. Case Rep Gastroenterol 2013; 7: 106-111.
- Pla V, Safont MJ, Buch E, Pallas A, Roig JV. Metástasis de carcinoma ductal infiltrante de mama simulando un cáncer de colon obstructivo primario. Cir Esp 2002; 71: 257-258.
- Kazim Uygun, Zafer Kocak, Semsi Altaner, Irfan Cicin, Fusun Tokatli, Cem Uzal Yonsei. Colonic Metastasis from Carcinoma of the Breast that Mimicks a Primary Intestinal Cancer. Med J 2006; 47: 578-582.
- Titi MA, Anabtawi A, Newland AD. Isolated gastrointestinal metastasis of breast carcinoma: a case report. Case Rep Med 2010; 2010: 615923.
- Herráiz M, Valentí V, Sola J, Pérez-Rojo P, Rotellar F, A.Cienfuegos J. Cáncer gástrico hereditario difuso: estrategias para disminuir el riesgo tumoral. Rev Esp Enferm Dig 2012; 104: 326-329.
- Mamounas EP, Perez-Mesa C, Penetrante RB, Driscoll DL, Blumenson LE, TsangarisTN. Patterns of occurrence of second primary non-mammary malignancies in breast cancer patients: results from 1,382 consecutive autopsies. Surg Oncol 1993; 2: 175-185.
Correspondencia: Fabián Ángel Precetti
Altolaguirre 1557 (1431), Ciudad Autónoma de Buenos Aires, Argentina
Tel/Fax: 011-45240969
Correo electrónico: fapre2004@yahoo.com.ar
Altolaguirre 1557 (1431), Ciudad Autónoma de Buenos Aires, Argentina
Tel/Fax: 011-45240969
Correo electrónico: fapre2004@yahoo.com.ar
Acta Gastroenterol Latinoam 2015;45(4):307-311
Suscribirse a:
Entradas (Atom)